Предопухлевые состояния
Развитие рака процесс длительный и многостадийный. Это важно знать для использования возможностей его профилактики.
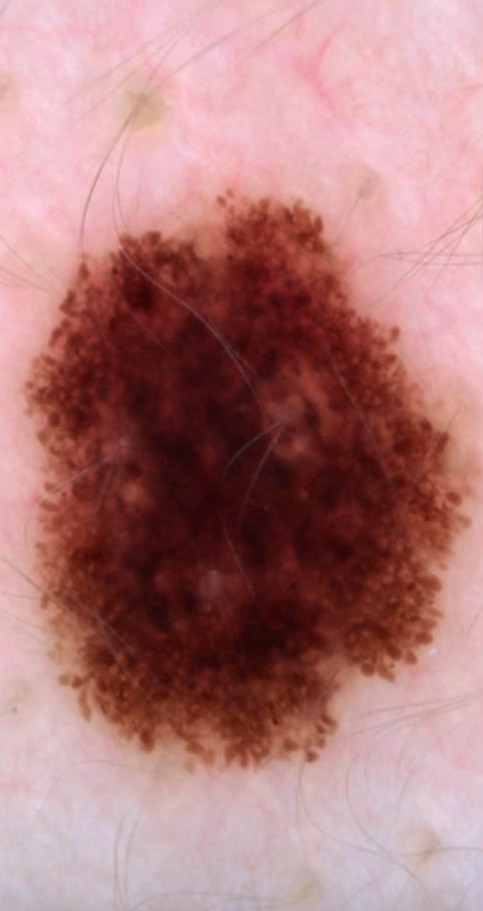
Прежде всего должны произойти предраковые клеточные изменения в тканях организма. Это поэтапно проявляется в виде дисплазии различной степени, атипии и появления опухолевых клеток. При этом рост количества канцерогенных воздействий приводит к изменению качества клеток организма, повреждению их генетического аппарата.
Обычно иммунная система организма такие клетки уничтожает, но если этого не происходит, начинается следующий этап роста клона опухолевых клеток, они растут и размножаются локально. Этот процесс может длиться очень долго и не пойти дальше. Вот на этом этапе и возникает предрак. Такие «дремлющие» клетки, при целенаправленном исследовании, можно обнаружить у большинства людей ушедших из жизни в пожилом возрасте от различных других заболеваний.
Для дальнейшего развития опухоли опять нужны условия - снижение сопротивляемости организма, его иммунной системы и усиление действия канцерогенных факторов. На этом этапе рост количества канцерогенных воздействий ведет уже к качественным изменениям в опухоли – она прорастает базальную мембрану ткани органа(инвазивный рак), получает питание за счет появления своих кровеносных сосудов (ангиогенеза) и начинается прогрессия в виде бурного роста и распространения (метастазирования) по другим органам.
Для развития рака в отдельном органе необходимы локальные предраковые условия. К ним можно отнести различные перенесенные заболевания и возрастные изменения. Поэтому многие хронические заболевания относят к предраковым.
По данным различных исследований, от момента возникновения до постановки диагноза «рак» для молочной железы проходит 6-10 лет, для легкого, желудка и толстой кишки – 5-10 лет, для предстательной железы – 3-15 лет.
Таким образом, комплексные меры профилактики могут остановить возникновение и рост злокачественной опухоли на нескольких этапах. Профилактика рака должна быть комплексной и продолжаться на протяжении всей жизни.